Sektorenübergreifende Versorgung kann Realität werden
Die sektorenübergreifende Versorgung steckt im Mega-Stau. Dabei gibt es längst sinnvolle und erfolgversprechende Versorgungsformen über die Sektorengrenzen hinweg. Unübersichtliche Regelungen, eine auf Beharren fixierte Egozentrik und falsche Anreize erschweren aber die Umsetzung.
Ansätze zur sektorenübergreifenden Versorgung gibt es zuhauf. Ein relativ neues und bekanntes Beispiel war die „Ambulant-Spezialfachärztliche Versorgung“ (ASV). Woran es hakt: Solche vielversprechenden Ansätze werden in Deutschland allerdings bislang von den Akteuren torpediert und konnten daher noch zu wenig erprobt und patientenorientiert weiterentwickelt werden. Der Sektorenübergang steckt in der Egozentrik der Akteure fest.
Einseitige Lockerungen
Was sich die Politik zur Überwindung der Sektorengrenzen vorstellt, geht seit jeher zu Lasten der ambulanten Strukturen. Denn sektorenübergreifende Versorgung ist bis heute ausschließlich eine Option für Krankenhäuser. Seit den 1980er Jahren wurden für Kliniken insgesamt 18 Möglichkeiten geschaffen, Leistungen ambulant zu erbringen: von Hochschulambulanzen bis zur ambulanten Behandlung im Krankenhaus.
Nichts davon löst die bekannten Probleme: Überkapazitäten an Krankenhausbetten, eine Über- und Fehlversorgung an stationären Leistungen und ein seit Jahren bekannter Personalmangel in der Pflege.
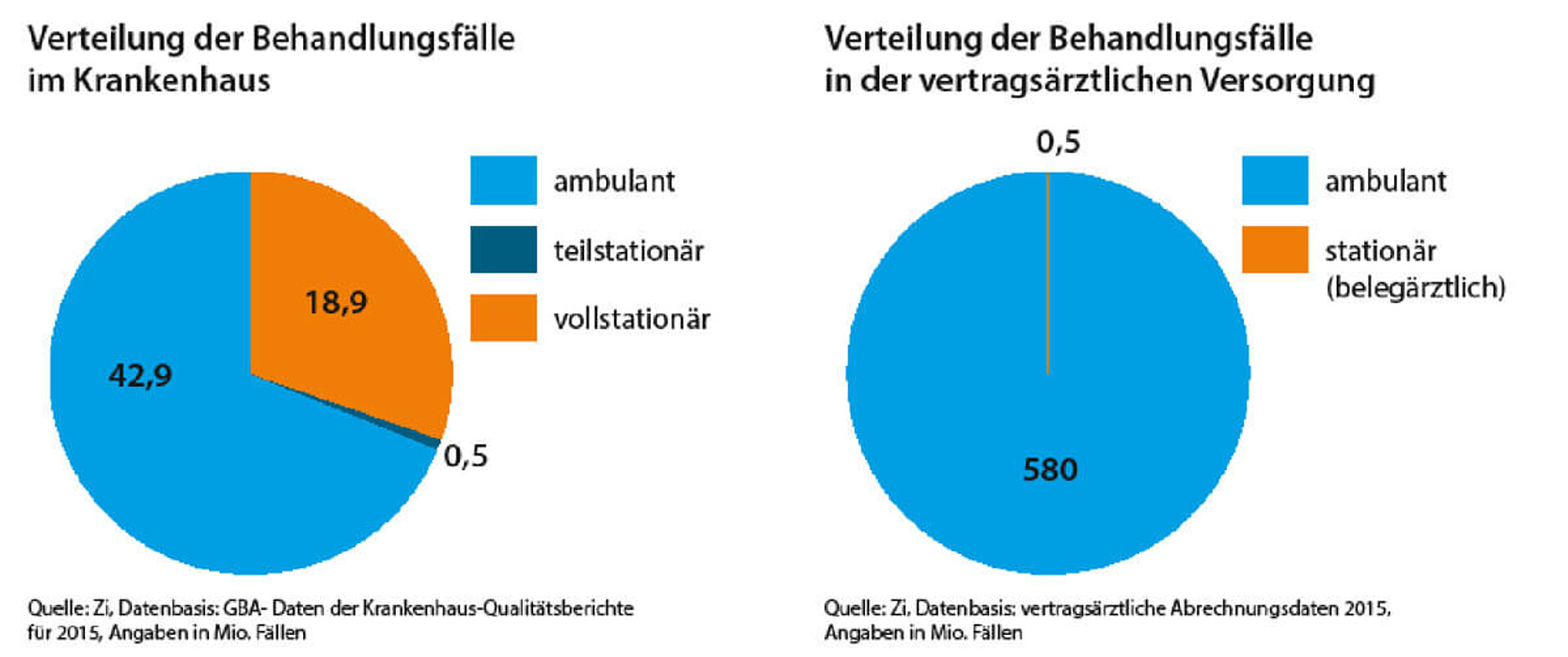
Gleichzeitig existieren kaum noch attraktive Möglichkeiten für Vertragsärzte, Leistungen stationär zu erbringen. Das Belegarztwesen steckt deshalb seit Jahren in einer Sackgasse. Ein Blick auf die Zahlen verdeutlicht diese Wettbewerbsverzerrung: Im Jahr 2015 wurden von insgesamt 62 Millionen Behandlungsfällen 43 Millionen ambulant erbracht. Nur 19 Millionen Fälle waren vollstationär. Von 580 Millionen Behandlungsfällen in der vertragsärztlichen Versorgung im gleichen Zeitraum wurden lediglich 500.000 stationär in Form belegärztlicher Leistungen erbracht.
Dabei haben allein die ambulant-sensitiven Krankenhausaufnahmen bundesweit ein Einsparpotential von rund 7 Milliarden Euro im Jahr. Sie betreffen häufig diagnostische Untersuchungen und Krankheitsbilder, die in der Regel auch gut ambulant behandelt werden können. Im Gegenzug wird rund die Hälfte der stationären Einweisungen über die jeweiligen Notaufnahmen generiert.
Lösung in Sicht
Eine patientenorientierte Überwindung der Sektoren kann darin liegen, dass zunächst ärztliche intersektorale Leistungen, wie etwa das ambulante Operieren, belegärztliche Tätigkeiten oder Praxiskliniken, gesetzlich neu geregelt und finanziert werden. Wie bereits in den jeweiligen Weiterbildungsordnungen vorgesehen, müssen die Leistungen in vielen Fachgebieten zunehmend ambulant erbracht werden.
Es führt also kein Weg daran vorbei, dass beispielsweise Krankenhäuser in gemeinsame Einrichtungen mit grundversorgenden Haus- und Fachärzten umgewandelt werden – durchaus auch unter Trägerschaft oder Beteiligung der jeweiligen Kreise und Gemeinden. Haus- und Fachärzte aus Praxis und Klinik übernehmen die Versorgung an der Sektorengrenze, während sich andere Krankenhäuser weiter spezialisieren und zentralisieren. Somit wird die Versorgungsqualität erhöht und die Ressource Pflegepersonal effektiv eingesetzt.
Ein wichtiger erster Schritt für eine Überwindung der Sektoren wäre daher, ärztliche intersektorale Leistungen zu definieren und zu finanzieren. Eine Vorlage dazu hat der SpiFa unterstützt von seinen Mitglieds-Verbänden (darunter auch der Virchowbund) gemacht.
Das „Konzept für eine Struktur und Vergütung ärztlich intersektoraler Leistungen“ will einen radikalen Neuanfang. Anstelle der sieben Paragrafen, die sich im SGB V derzeit mit der Leistungserbringung zwischen ambulant und stationär befassen, soll künftig ein einziger § 115 neu mit der Überschrift „Intersektorale Leistungen“ treten.
Eine Leistung, eine Qualität, ein Preis
Bei den so definierten intersektoralen ärztlichen Leistungen werden neben den bisherigen Regelungen in den angesprochenen Paragrafen auch alle stationären Fälle mit einbezogen, die in der Regel 4 Tage Liegedauer nicht überschreiten. Übernommen wird auch der stationäre Leistungskatalog mit dem offenen Verbotsvorbehalt. Das heißt, für die Vergütung wird nicht der Einheitliche Bewertungsmaßstab (EBM), sondern ein Fallpauschalensystem vorgesehen. Damit wird der Grundsatz „Eine Leistung, eine Qualität, ein Preis“ umgesetzt.
Gleichzeitig soll das Prinzip „ambulant vor stationär“ konsequent realisiert werden: Erkrankungen sollen zunächst grundsätzlich ambulant behandelt werden. Jede stationäre Behandlung erfordert eine medizinische Begründung. Geprüft wird das nachträglich durch den Medizinischen Dienst der Krankenkassen.
Der Krankheitsbezug der intersektoralen Leistungen macht es notwendig, dass mehrere Fachgebiete zusammenarbeiten. Die intersektoralen ärztlichen Behandlungen stehen nicht nur den Krankenhäusern zur Verfügung. Auch Praxisnetze, Berufsausübungsgemeinschaften, Medizinische Versorgungszentren, Praxiskliniken oder die bisherigen Belegabteilungen können die Inhalte der Fallpauschalen abbilden. Zugelassene Kooperationen sind eine Voraussetzung zur Leistungserbringung.
Auch die Vergütung entsprechend dem DRG-System ist in dem Konzept bereits geregelt. 90 bis 95 Prozent der derzeitigen Fallpauschalen der Hauptabteilung sind anvisiert.
Der Verband der niedergelassenen Ärzte (Virchowbund) kämpft dafür, die Budgetierung zu beenden, die ärztliche Selbstverwaltung zu stärken und die Freiberuflichkeit zu erhalten. Erfahren Sie hier, was berufspolitische Arbeit für Praxis-Ärzte verändert und warum es sich für Sie lohnt.
Kommentare
Keine Kommentare




